En el post que os traemos hoy hablaremos sobre el síndrome o choque femoroacetabular. Además de definir los tipos que existen, presentaremos los signos y síntomas que se relacionan. Expondremos los principales test que realizan los fisioterapeutas del centro además de los factores de riesgos asociados a la patología. Por último, daremos unas indicaciones a tener en cuenta desde la actividad física teniendo en cuenta dichos factores de riesgo y los resultados de los test de la valoración inicial.
Se conoce como CHOQUE FEMOROACETABULAR (CFA) O IMPIGNEMENT FEMOROACETABULAR, como el contacto anormal entre la cabeza/cuello del fémur y el margen del acetábulo. Puede venir asociado a daño condral y/o del labrum.
Como dato imprescindible, cabe destacar que SIEMPRE viene precedido de alteraciones estructurales en la morfología del fémur y/o acetábulo. Existen cuadros que pueden provocar signos y síntomas similares y que pueden llevarnos a confusión, es por ello, por lo que debemos hacer un buen diagnóstico diferencial con patologías que veremos más adelante y sin olvidar que las pruebas definitivas son la radiografía simple o como venimos haciendo desde hace un tiempo, la ecografía dinámica, evitando radiar al paciente.
El choque Femoroacetabular provoca un contacto prematuro entre ambas estructuras (fémur y acetábulo) en los movimientos de FLEXIÓN Y ROTACIÓN INTERNA, principalmente, viéndose también involucrada en algunos casos la aducción. Existen tres tipos de CFA, en función de dónde se encuentre la alteración morfológica:
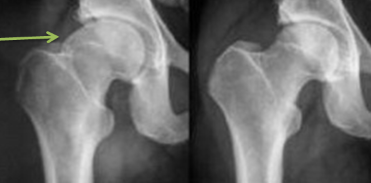
CAM: Alteración en la cabeza del fémur, a la que se llama “giba”. Puede asociarse a una protusión en la unión cabeza-cuello y puede asociarse a una abrasión del labrum, desde posterior a anterior.
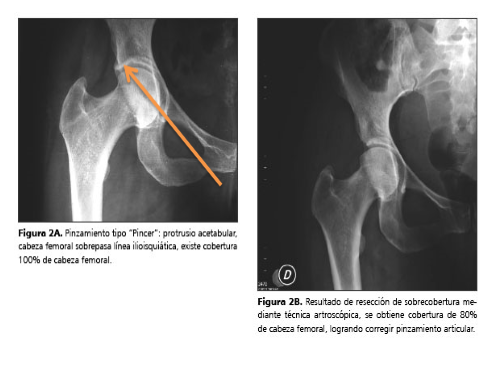
PINCER: alteración en el acetábulo. En primer lugar, degenera el labrum, después osifica y con ello aumenta el sobrecubrimiento antero-superior acetabular.
MIXED: es una combinación de ambas alteraciones. Es el más común.
El CFA, tipo CAM parece ser dos veces más prevalente en hombres que en mujeres, siendo el PINCER más habitual en ellas, aunque son datos algo controvertidos según el autor que se consulte.
 Lo habitual, es que cuando un paciente de este tipo acuda a nosotros, venga ya con un diagnóstico médico, si no, el cuadro SINTOMATOLÓGICO que presentan responde a:
Lo habitual, es que cuando un paciente de este tipo acuda a nosotros, venga ya con un diagnóstico médico, si no, el cuadro SINTOMATOLÓGICO que presentan responde a:
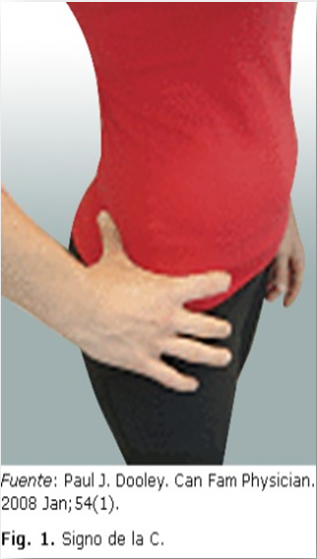
- Dolor en la región inguinal anterior, “Groin Pain” o Dolor en “C”. Se refiere por toda la cara medial del muslo, pudiendo llegar hasta la rodilla.
- Dolor definido como punzante y agudo, intermitente, con sensación de bloqueo (Locking), salto (popping) o chasquido (snapping). Peor con la sedestación.
- Aumentan los síntomas en actividades de su día a día que impliquen movimientos de máxima flexión, y rotación interna, como entrar o salir del coche, subir escalones altos, cruzar las piernas, abrocharse los cordones, etc…
Como hemos introducido antes, el diagnóstico de esta lesión puede ser difícil, además de por la complejidad del anillo pélvico, porque otras patologías pueden referir molestias en la misma zona. Es por esto fundamental una anamnesis y exploración completa por los profesionales pertinentes, estableciéndose un DIAGNÓSTICO DIFERENCIAL muy claro con estructuras como los cuerpos vertebrales lumbares, el pubis, articulaciones Sacroilíacas, además toda la musculatura que puede verse comprometida (aductores, psoas, recto del abdomen…).
Antes de exponer los test funcionales que se llevarían a cabo en el apartado de la valoración, plantearemos una amplia revisión de los FACTORES DE RIESGOS expuestos por la literatura científica:
- “Debilidad en la extensión, abducción y rotación externa de cadera”.
- “Déficit de fuerza en los rotadores internos de cara al control de la rotación externa”.
- “Inestabilidad de la cabeza del fémur”
- “Ratio dominancia de los flexores largos y superficiales (recto femoral, tensor de la fascia lata y sartorio) sobre el psoas ilíaco”.
- “Ratio activación en la acción de extensión de cadera del glúteo mayor respecto al isquiosural”.
- “Rigidez de la musculatura pelvitrocanterea, la cual puede provocar un desplazamiento anterior del fémur”.
- “Postura de “Sway Back”, que va a provocar la aproximación del cuello del fémur y la zona anterior-superior del acetábulo”.
En el apartado de VALORACIÓN, los TEST FUNCIONALES que desde fisioterapia aplicaremos para la valoración de este Síndrome son:
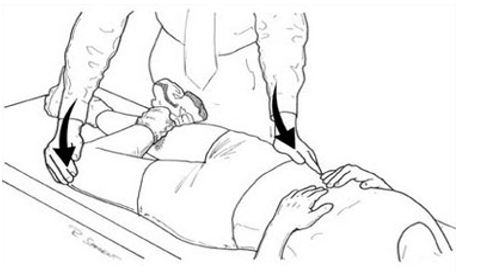
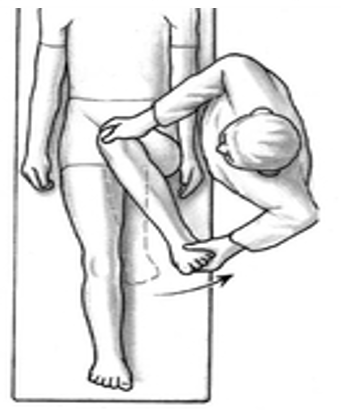
- FABER TEST: muy interesante cuando esta patología va asociada a una inestabilidad estructural.
- FADIR TEST: prueba por excelencia para diagnosticar un Impignement de cadera. Es el que goza de mayor evidencia en cuanto a la fiabilidad interexaminador.
- Valoración de rangos de movilidad articular (ROM): respecto al miembro asintomático.
- Valoración de fuerza: de toda la musculatura implicada en los grandes movimientos de la cadera, de la misma forma comparada con el miembro contralateral con el fin de objetivar las diferencias y establecer como objetivo del tratamiento volver a igualarlas.
Así, existen CUESTIONARIOS validados internacionalmente y que gozan de la máxima evidencia científica que recogen una serie de ítems en cuanto a la limitación que supone principalmente el dolor en las actividades de su vida diaria: HOS (Hip Outcomes Scores), iHOT-33 (international Ocutcome Tool, 2012) y HAGOS (Copenhagen Hip and Groin Outcome Score, 2011)
¿Y EL TRATAMIENTO?
En el 94% de los casos, el tratamiento habitual es la intervención quirúrgica por Artroscopia reduciendo al mínimo la invasión del procedimiento, y garantizando las mínimas consecuencias postoperatorias para el paciente. Dicho esto, si la persona decide no operarse y prefiere intentar mantenerse asintomática también tenemos solución para ella.
Desde fisioterapia, el tratamiento se divide en tres bloques: Educación, Terapia Manual y Ejercicio Terapéutico.
- Educación: la persona deberá saber que una vez pasado el proceso de recuperación, todo aquello que provoque máxima flexión de cadera y rotación interna, le provocará dolor, por lo que deberá tener en cuenta ciertas consideraciones ergonómicas en su entorno, como graduar el asiento del coche, su puesto de trabajo o la actividad física que realiza.
- Terapia Manual: Evitando de nuevo los movimientos y rangos que aumenten los síntomas, tenemos el objetivo de normalizar el ROM lo máximo posible en función de cada caso y restablecer de la misma forma los movimientos accesorios de la cadera que garanticen una biomecánica adecuada de la cadera. Además la terapia manual nos garantiza la llegada de nutrientes al cartílago, la normalización de tejidos blandos y con ello la disminución de dolor.
- Ejercicio terapéutico: El control motor en el abordaje de la cadera resulta fundamental, dada la amplia inervación propioceptiva que recibe, por lo que una evaluación global integrando la cadera en el conjunto lumbopélvico, y trabajando desde la consciencia corporal y el control del movimiento será imprescindible para eliminar síntomas y factores de riesgo que pudiesen provocar en un futuro una recidiva.
Al examinar los factores de riesgos anteriormente reseñados y la valoración inicial realizada por uno de nuestros fisioterapeutas especializado en la temática, pasaremos al diseño de los movimientos y la dosis a realizar desde el área de entrenamiento.
Durante el proceso de la recuperación los OBJETIVOS DE LA PRIMERA FASE (también denominada Fase Aguda), donde el fisioterapeuta va a ser el profesional que lleve el grueso del tratamiento, siendo el área de entrenamiento un complemento de cara a un abordaje más completo en la recuperación, son los siguientes:
- Mejorar el rango de movimiento articular (ROM)
- Acrecentar los déficits en el control motor del complejo coxo-lumbo-pélvico.
- Incrementar las cualidades físicas de la fuerza y resistencia de cara a disipar los desequilibrios.
- Mejorar las habilidades perceptivo motrices.
Siendo a partir de esta fase donde se invierten los papeles y es donde la presencia del fisioterapeuta comienza a disminuir (no desaparecer, ya que desde Balance Sport Clinic siempre hemos abogado por el trabajo interdisciplinar de cara al éxito del tratamiento) y comienza a tener mayor comparecencia la del entrenador.
En esta SEGUNDA FASE (también denominada Fase Sub Aguda) se plantearán los siguientes objetivos:
- Continuar con los ejercicios de flexibilidad en un rango libre de dolor.
- Progresar en la complejidad de los ejercicios de cara a mejorar la estabilidad y resistencia del complejo coxo-lumbo-pélvico.
- Incrementar los niveles de fuerza con ejercicios en bipedestación en cadena cinética cerrada.
- Evolucionar en las habilidades perceptivo motrices con el objetivo de llevar a cabo un trabajo monopodal.
A continuación desarrollaremos varios CONTENIDOS a trabajar desde el área de entrenamiento.
De cara a mejorar la estabilidad de la cabeza del fémur, la literatura expone el trabajo de los abductores de cadera para mejorar la estabilidad en el plano frontal, y de los rotadores externos. Tenemos que tener muy presentes que no nos vale solamente con diseñar ejercicios que den una alta contracción isométrica voluntaria máxima (MVIC) sino que además minimicen la activación del tensor de la fascia lata. A continuación os presentaremos el “TOP 3” para abordar dicho trabajo en las primeras semanas de la fase de Recuperación II en el síndrome femoroacetabular por pare del entrenador:

Otro factor de riesgo muy común es el ratio de activación en la acción de extensión de cadera del glúteo mayor respecto al isquiosural.
En este punto además de aconsejar un trabajo de liberación miofascial y/o excéntrico de la musculatura isquiosural previo al de fuerza de la musculatura del glúteo mayor, os proponemos a continuación el segundo ¡“TOP 3”!

Para finalizar, abordaremos una serie de CONSIDERACIONES BÁSICAS a tener en cuenta desde el ámbito de la ACTIVIDAD FÍSICA:
- Trabajo de la cualidad física fuerza en bipedestación en cadena cinética cerrada:
Tras lo expuesto anteriormente, nos puede surgir la siguiente duda: Entonces, ¿cómo debemos realizar una sentadilla?
- Durante el trabajo de la cualidad física de la flexibilidad:
- En la cualidad física de la resistencia, además de una correcta progresión en los volúmenes de entrenamiento, la principal consideración al comienzo debe ser la colocación de la altura de la bicicleta estática, evitando sobrepasar los 80-90º de flexión.
Desde Balance Sport Clinic esperamos que hayáis disfrutado de la lectura y os haya sido productiva tanto para disipar las posibles dudas al respecto, como para mejorar la comprensión de la patología del choque o síndrome femoroacetabular desde un punto de vista interdisciplinar.
BIBLIOGRAFÍA
Boren, K. et al. (2011). Electromyographic analysis of gluteus medius and gluteus maximus during rehabilitation exercises. The International Journal of Sports Physical Therapy.
Domb, B., Sgroi, T. y VanDevender, J. (2016). Physical Therapy Protocol After Hip Arthroscopy: Clinical Guidelines Supported by 2-Year Outcomes. Sports Health.
Enseki, K. et al. (2014). Nonarthritic hip joint pain. Journal of Orthopaedic & Sports Physical Therapy.
Harris-Hayes, M. et al. (2016). Movement Pattern Training To Improve Function in People with Chronic Hip Joint Pain: A Feasibility Randomized Clinic Trial. Journal of Orthopaedic & Sports Physical Therapy.
Harris-Hayes, M. et al. (2014). Persons with chronic hip joint pain exhibit reduced hip muscle strength. Journal of Orthopaedic & Sports Physical Therapy.
Holcomb, W., Miller, M. y Rubley, M. (2012). Importance of Comprehensive Hip Strengthening.
Kierkegaard, S. et al. (2016). Pain, activities of daily living and sport function at different time points after hip arthroscopy in patients with femoroacetabular impingement: A systematic review with meta-analysis. British Journal of Sport Medicine.
Kolber, M. et al. (2015). Training Considerations for Individuals With Femoral Acetabular Impingement. Strength and Conditioning Journal.
Lee, J. et al. (2014). Different hip rotations influence hip abductor muscles activity during isometric side-lying hip abduction in subjects with gluteus medius weakness. Journal of Electromyography and Kinesiology.
Lewis C., Sahrmann S. y Moran D. (2007). Anterior hip joint force increases with hip extension, decreased gluteal force, or decreased iliopsoas force. Journal of Biomechanics.
Marín, O. et al. (2008). Atrapamiento o choque femoroacetabular: concepto, diagnóstico y tratamiento (parte I). Archivos de Medicina del Deporte.
Macadam, P., Cronin, J. y Contreras, B. (2015). An examination of the gluteal muscle activity associated with dynamic hip abduction and hip external rotation exercise: A systematic review. The International Journal of Sports Physical Therapy.
Ribas, M. et al. (2008). Atrapamiento o choque femoroacetabular: concepto, diagnóstico y tratamiento (parte II). Archivos de Medicina del Deporte.
Sahrmann S.A. Diagnosis and Treatment of Movement Impairment Syndromes. St Louis, MO: Mosby Inc; 2002.
Selkowitz, D., Beneck, J. y Powers, C. (2013). Which exercises target the gluteal muscles while minimizing activation of the tensor fascia lata? Electromyographic assessment using fine-wire electrodes. Journal of Orthopaedic & Sports Physical Therapy.
Stastny, P. et al. (2016). Strengthening the Gluteus Medius Using Various Bodyweight and Resistance Exercises. Strength and Conditioning Journal.
Escrito por:
José Manuel Burgos Silva. Entrenador personal en Balance Sport Clinic. Especialista en Readaptación de Lesiones.
Paula Arenas Muñiz. Fisioterapeuta de Balance Sport Clinic.